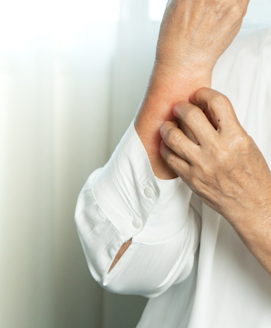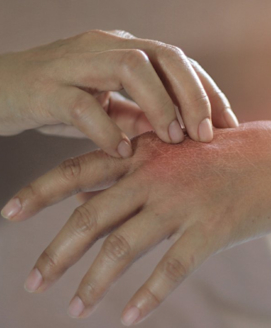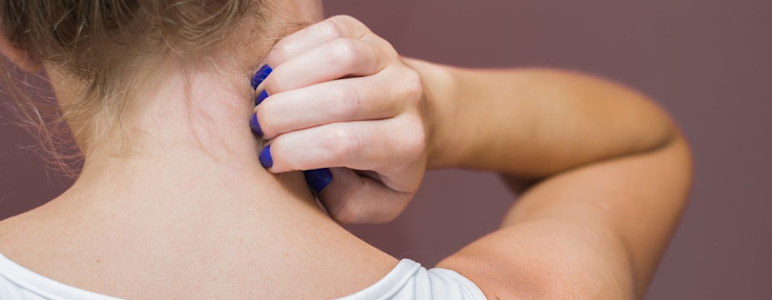
Weltweit sind etwa 1 bis 3 Prozent der Erwachsenen und bis zu 20 Prozent der Kinder von Neurodermitis betroffen.
Neurodermitis wird fachsprachlich auch als atopisches Ekzem bezeichnet. Typische Symptome bei Neurodermitis sind juckende, gerötete, schuppende oder nässende Haut. Die Krankheit verläuft schubförmig was bedeutet, dass die Symptome meist nicht durchgehend vorhanden sind. Vielmehr werden sie durch verschiedene Triggerfaktoren wie Stress hervorgerufen.
- Es gibt verschiedene Ekzem-Typen, u. a. das atopische Ekzem (Neurodermitis), das allergische Kontaktekzem und das seborrhoische Ekzem
- Neurodermitis ist eine häufige, chronisch entzündliche Erkrankung der Haut
- Oft beginnt die Erkrankung bereits im Kindesalter
- Typische Symptome sind juckende, gerötete, schuppende und nässende Haut
- Die Behandlung kann lokal oder systemisch erfolgen
Neurodermitis kann in sehr unterschiedlichen Formen in Erscheinung treten, sie kann sich in einem chronischen oder akuten Stadium befinden und sie verändert sich im Laufe des Lebens. Welche Symptome in welchen Lebensphasen typisch für die Neurodermitis sind, erfahren Sie in diesem Artikel.
Was ist Neurodermitis?
Die Neurodermitis ist eine häufige, chronisch entzündliche Erkrankung der Haut. Sie wird unter Fachleuten auch atopische Dermatitis oder atopisches Ekzem genannt. „Atopisch“ bedeutet, dass die geröteten und juckenden Stellen überall am Körper auftreten können und keinem festen Ort zugeordnet sind.
Häufig wird im Zusammenhang mit Neurodermitis auch von einem Ekzem gesprochen. Ekzeme bezeichnen eine Gruppe von chronisch entzündlichen Hauterkrankungen, die nicht durch infektiöse Erreger verursacht werden. Die meisten Ekzeme gehen mit den typischen Hautveränderungen Rötung, Bläschen-, Krusten- und Schuppenbildung und Nässen einher.
Neurodermitis Ursachen
Eine eindeutige Ursache für die Erkrankung wurde bisher nicht gefunden. Stattdessen wird davon ausgegangen, dass das atopische Ekzem durch eine Kombination aus genetisch bedingter Krankheitsanfälligkeit und Umwelteinflüssen verursacht wird.
Bestimmte Triggerfaktoren können die Beschwerden verschlimmern und Krankheitsschübe provozieren, dazu gehören:
Infekte
Stress
Hautreizungen durch Materialien (z. B. Wolle)
Hautreizungen durch Schwitzen
Starke Luftveränderungen
Hormonschwankungen
Wie häufig kommt Neurodermitis vor?
Neurodermitis kommt auf der ganzen Welt vor und betrifft 1 bis 3 Prozent aller Erwachsenen und 5 bis 20 Prozent aller Kinder. Das macht sie zur häufigsten chronischen Erkrankung im Kindesalter. Bei Jungen tritt sie etwas häufiger auf als bei Mädchen.
Insgesamt steigt der Anteil der Menschen, die an Neurodermitis erkranken. Man geht davon aus, dass veränderte Umweltbedingungen und die zunehmende Industrialisierung einen wesentlichen Beitrag dazu leisten.
Ein Großteil der Betroffenen leidet gleichzeitig auch an Asthma. Wie bei Asthma, ist auch die Ursache von Neurodermitis noch nicht abschließend geklärt und wird aktuell erforscht. Beide Krankheiten sind bisher nicht heilbar, aber therapierbar.
Oft beginnt die Erkrankung bereits im Kindesalter (zwischen dem 3. und 6. Lebensmonat) und lässt im Laufe der Pubertät nach. Manchmal kommen die Schübe aber immer wieder, auch im Erwachsenenalter. Man spricht dann von einem chronisch-rezidivierenden Verlauf.
Neurodermitis Symptome
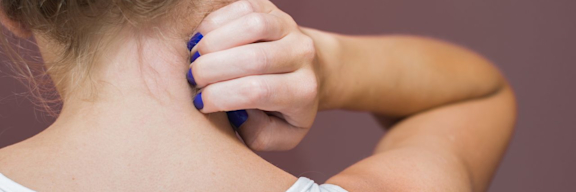
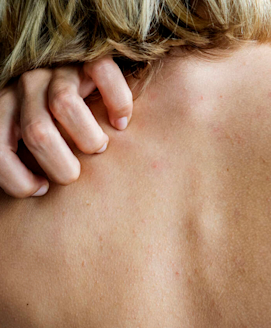
Das wichtigste Symptom bei der Neurodermitis ist der Juckreiz – dieser muss sogar vorhanden sein, damit tatsächlich von einer Neurodermitis gesprochen werden kann. Während Juckreiz und trockene, empfindliche Haut immer vorhanden sind, können andere Ausprägungen der Neurodermitis individuell und mit sich veränderndem Alter stark variieren.
Auch die Stellen der Haut, die nicht von Rötungen und Schuppungen betroffen sind, sind bei PatientInnen mit Neurodermitis oft sehr trocken.
Besonders belastend ist der starke Juckreiz, der vor allem nachts zu heftigem Kratzen verleiten kann. Dadurch werden die Rötungen verschlimmert oder neue Schübe ausgelöst. Gerade bei Kleinkindern führt der Juckreiz manchmal zu unbeherrschbaren Kratzanfällen.
Neurodermitis bei Babys und Kleinkindern
Bei Säuglingen äußert sich eine Neurodermitis oft zuerst durch den sogenannten Milchschorf. Der Name kommt von den gelblichen Schuppen, die bei Neurodermitis auf der Kopfhaut und im Gesicht auftreten und ein wenig an verbrannte Milch erinnern können.
Auch nässende und gerötete Flecken sowie Abschürfungen, Krusten und Schuppen gehören zum Erscheinungsbild der Neurodermitis im Säuglings- und Kleinkindalter.
- Juckreiz
- Trockene und empfindliche Haut
- Milchschorf (gelbliche Schuppen im Gesicht und auf der Kopfhaut)
- Nässende und gerötete Flecken
- Abschürfungen
- Krusten
- Schuppen
Häufig beginnen diese Hautveränderungen auf den Wangen oder im Scheitelbereich und breiten sich anschließend auf den restlichen Körper, Arme und Beine aus. Bei Kindern sind meist vor allem die Streckseiten der Arme und Beine betroffen – also Ellenbogen und Knie. Die Windelregion ist typischerweise nicht betroffen.
Ist ein Säugling von Neurodermitis betroffen, kann man darauf hoffen, dass die Symptome und mit ihnen die Erkrankung nach einigen Monaten bis etwa zum 2. Lebensjahr abheilt.
Für Neurodermitis bei Babys gilt: ein Drittel verliert die Krankheit, ein Drittel behält die Krankheit relativ unverändert und bei etwa ein Drittel verschlimmert sich die Krankheit.
Neurodermitis bei Kindern und Jugendlichen
Besteht die Erkrankung über das Kleinkindalter hinaus, bleiben einige Merkmale unverändert, während andere sich verändern. In späteren Jahren ist zum Beispiel kein Milchschorf mehr vorhanden und die Rötungen werden zunehmend trocken und schuppig.
Es kann passieren, dass die Haut in einer anderen Farbe zurückbleibt, nachdem die Ekzeme wieder abgeheilt sind. Diese Farbänderungen werden als Hypopigmentierung (hellere Haus) oder Hyperpigmentierung (dunklere Haut) bezeichnet.
Durch die offene Hautschicht können Bakterien in die Haut gelangen und dort zu Infektionen führen. Unbehandelt führt die chronische Entzündung mit der Zeit dazu, dass die Haut gröber und dicker wird. Diese lederne Hautverdickung bezeichnet man als Lichenifikationen.
Im Gegensatz zum Kleinkindalter treten die Hautveränderungen bei Kindern und Jugendlichen häufiger auf den Beugeseiten der Arme und Beine auf, also im Bereich der Kniekehle und Ellenbeuge. Gesicht, Hals, Nacken, oberer Brustbereich und Schultergürtel sind weitere typische Stellen. Außerdem können Hautfalten betroffen sein.
Oft verschwindet die Neurodermitis mit Erreichen der Pubertät von selbst. Die betroffenen Personen behalten jedoch häufig eine Neigung zu trockener Haut.
- Juckreiz
- Trockene und empfindliche Haut
- Trockene und schuppige Rötungen
- Hypo- oder Hyperpigmentierung nach Ekzemen (Veränderungen der Hautfarbe)
- Lichenifikationen (betroffene Hautflächen werden dicker und lederartig)
Neurodermitis bei Erwachsenen
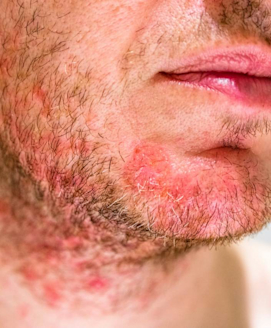
Neurodermitis kann auch im Erwachsenenalter erstmalig auftreten. Dabei können Rötungen an Händen und Füßen die ersten Symptome sein. Bei Erwachsenen sind die Rötungen oft sehr scharf begrenzt.
Es bilden sich münzförmige Flächen mit kleinen, juckenden Knötchen. Diese Stellen sind zumeist an den Beugeseiten der Arme und Beine sowie am Hals und im Dekolleté lokalisiert. Oft befinden sich weitere Hautveränderungen durch Neurodermitis an Hand- und Fußrücken sowie and Stirn und Augenlidern. Allgemein sind bei Jugendlichen und Erwachsenen häufig nur noch die Hände, der Hals und das Gesicht betroffen.
Die lederartigen Veränderungen (Lichenifikationen) der Haut werden mit der Zeit stärker und deutlicher. Bei Neurodermitis im Erwachsenenalter ist die Therapie meist schwieriger, verglichen mit Neurodermitis im Kindesalter.
- Juckreiz
- Trockene und empfindliche Haut
- Münzförmige Rötungen mit kleinen juckenden Knötchen
- Verstärkte Lichenifikationen (betroffene Hautflächen werden dicker und lederartig)
Neurodermitis Diagnose
Meistens wird die Erkrankung bereits an den typischen Hauterscheinungen erkannt. Mit dem sogenannten SCORAD-System (SCORing Atopic Dermatitis) kann die Schwere der Erkrankung klassifiziert werden. In vielen Fällen lohnt sich auch ein Allergietest, um Allergene genau zu identifizieren und anschließend vermeiden zu können. Es gibt auch einige Blutuntersuchungen nach Entzündungsmarkern, die weitere Hinweise geben können.
Behandlung von Neurodermitis
Da Neurodermitis zu einem großen Teil erbliche Ursachen hat, kann die Krankheit bisher nicht vollständig geheilt werden. Es gibt allerdings Behandlungsmethoden und Medikamente, die das Leben mit der Erkrankung vereinfachen und die Symptome weitgehend lindern können. Man unterscheidet bei der Therapie zwischen akuter Therapie während eines Schubs und vorbeugender Therapie in schubfreien Phasen.
PatientInnen mit Neurodermitis sollten herausfinden, welche Faktoren die Krankheit verschlimmern, um diese anschließend nach Möglichkeit zu vermeiden. Hierzu können zum Beispiel
bestimmte Tierhaare,
Kleidungsstücke,
Stoffe,
Gräserpollen oder
Hausstaubmilben zählen.
Manchmal spielt bei Neurodermitis Ernährung eine Rolle. Starke Lufttrockenheit oder Luftfeuchtigkeit, Kälte oder starkes Schwitzen können ebenfalls Juckreiz und Ekzeme auslösen.
Diese sogenannten Triggerfaktoren sind bei jeder Person anders und sollten im Einzelfall bestimmt und anschließend vermieden werden. Eine allgemeingültige Diät für PatentInnen mit Neurodermitis gibt es nicht.
Medikamentöse Therapie bei Neurodermitis
Da Neurodermitis bisher nicht geheilt werden kann, ist das Ziel der Behandlung die Linderung der Symptome. Bei der medikamentösen Therapie wird unterschieden zwischen:
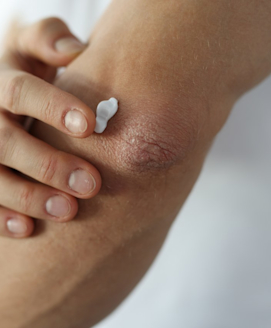
Lokale Therapie: direkte Behandlung der Haut mit Cremes oder Salben
Systemische Therapie: mit oralen Medikamenten oder über Venenzugänge
Neurodermitis-Creme mit Cortison
Eine zentrale Bedeutung in der Therapie der Neurodermitis spielt Cortison, meist in Form von Cortisonsalben oder -cremes. Die biologisch aktive Form des Cortisons ist das Hormon Cortisol. Es wird in der Nebennierenrinde des menschlichen Körpers gebildet und gehört zur Gruppe der Glukokortikoide. Da dieses Hormon natürlicherweise im Körper vorkommt, bezeichnet man es auch als natürliches Glukokortikoid.
Es gibt eine Vielzahl an künstlich hergestellten Glukokortikoiden, da ihr Einsatz in der Medizin sehr vielseitig ist. Ebenso vielseitig sind allerdings auch die Nebenwirkungen. Diese treten vor allem auf, wenn Glukokortikoide über einen längeren Zeitraum eingesetzt werden.
Zu den Nebenwirkungen der Cortison-Therapie bei Neurodermitis zählen u. a.:
Verdünnung der Haut
„Vollmondgesicht“
Appetitsteigerung
Daher sollten vor dem Einsatz von Cortisol oder anderen Glukokortikoiden immer Nutzen und Risiken ausführlich abgewogen werden. Grundsätzlich sollte Cortison auch nur dann verwendet werden, wenn es akut gebraucht wird, und dann wieder abgesetzt werden.
Neurodermitis-Creme mit Calcineurin-Inhibitoren
Weiterhin können bei Neurodermitis sogenannte Calcineurin-Inhibitoren hilfreich sein. Diese verringern unter anderem Entzündungsreaktionen. Die Calcineurin-Inhibitoren haben den Vorteil, dass sie die Haut nicht dünner werden lassen.
Allgemein werden sie gut vertragen und können, anders als Glukokortikoide, auch über eine längere Zeit eingesetzt werden. Es ist allerdings noch nicht abschließend geklärt, ob sie möglicherweise das Krebsrisiko erhöhen.
Zur Unterstützung dieser Therapien helfen oftmals Cremes gegen Juckreiz oder Antihistaminika in Form von Tabletten. Bei infizierten Ekzemen können zusätzlich Antibiotika oder Antimykotika (zur Bekämpfung von Pilzen) verwendet werden.
Stufenplan der Neurodermitis-Therapie
Je nach Alter, Verlauf und Erscheinungsbild der Neurodermitis kommen verschiedene Medikamente in Betracht. Man spricht von einem Stufenschema, bei dem die Stärke der Medikamente an die Stärke der Krankheit angepasst wird.
Häufige Fragen zu Neurodermitis
Neurodermitis, auch atopisches Ekzem oder atopische Dermatitis, ist eine häufige, chronisch entzündliche Erkrankung der Haut. Typische Symptome sind juckende Haut, begleitet von Rötungen und Schuppen.
Neurodermitis tritt oft in Schüben auf und wird durch sogenannte Triggerfaktoren begünstigt. Wichtig ist es, diese Trigger zu finden und zu vermeiden. Dabei kann es sich z. B. um Stress, Hautreizungen oder Hormonschwankungen handeln. Weitere Therapiemöglichkeiten sind Neurodermitis-Cremes mit Cortison oder Calcineurin-Inhibitoren, sowie eine Lichttherapie.
Neurodermitis bei Babys ist oft durch Milchschorf gekennzeichnet, also gelbliche Schuppen im Gesicht und auf der Kopfhaut. Neurodermitis bei Kindern und Jugendlichen äußert sich u. a. Rötungen und trockene Haut, häufig in Kniekehle und Ellenbeuge. Bei Erwachsenen sind vorwiegend Hände, Hals und Gesicht betroffen.
Häufig wird zur Behandlung von Neurodermitis Cortisoncreme eingesetzt. Diese sollte jedoch nur bei akuten Schüben verwendet werden, da die Wirkstoffe bei Langzeitanwendung viele Nebenwirkungen zeigen. Cremes mit Calcineurin-Inhibitoren sind für eine Langzeittherapie von Neurodermitis besser geeignet.
Quellen
Atopische Dermatitis. AMBOSS. 2021. https://www.amboss.com/de/wissen/atopische-dermatitis (zugegriffen 29. April 2022)
Boothe WD, Tarbox JA, Tarbox MB: Atopic Dermatitis: Pathophysiology. Adv Exp Med Biol 2017; 1027: 21–37.
Brinkmeier T: Springer Kompendium Dermatologie. Springer-Verlag Berlin, Heidelberg, New York. 2006.
Deutsche Dermatologische Gesellschaft e.V. (DDG): S2k-Leitlinie „Neurodermitis“. Langfassung. AWMF-Register Nr. 013-027. 2015.
Dirschka T, Hartwig R, Oster-Schmidt C: Klinikleitfaden Dermatologie. 3. Auflage. Urban & Fischer Verlag/Elsevier GmbH München. 2010.
Fritsch P (Hrsg.): Hautkrankheiten durch vorwiegend äußere Ursachen. In: Dermatologie und Venerologie für das Studium. Springer-Verlag Berlin, Heidelberg. 2009; 77–136.
Mameri ACA, Carneiro S, Mameri LMA, et al.: History of Seborrheic Dermatitis: Conceptual and Clinico-Pathologic Evolution. Skinmed 2017; 15: 187–94.
Spergel JM: From atopic dermatitis to asthma: the atopic march. Ann Allergy Asthma Immunol 2010; 105: 99–106.
Tilgen W, Dill-Müller D, Koch P, Reinhold U (Hrsg.): Atopische Dermatitis. In: Empfehlungen zur Patienteninformation: Dermatologie. Steinkopff-Verlag Darmstadt. 2005; 59–62.